Epilepsia y Sindromes Epilépticos en Felinos
- 21 de mayo de 2009
- Tiempo de Lectura: 21 Minutos
Breve reseña histórica
La palabra epilepsia proviene del griego (epilepsia) y significa ser agarrado, atacado o atrapado. La primera mención conocida de esta afección data del año 500 a 700 a.C. Los antiguos griegos consideraban a la epilepsia como un fenómeno sobrenatural, una enfermedad divina. Para su forma de pensamiento, solamente un dios podía arrojar a las personas al suelo, privarlas de sus sentidos, producirles violentas sacudidas para después volverlos a la vida, aparentemente muy poco afectadas. Hipócrates, en contra de esta idea, afirmó que la epilepsia tenía causas muy naturales, y fue el primero en localizar su origen en el cerebro (2).
A lo largo de los siguientes 2000 años surgieron tres teorías distintas sobre las causas de epilepsia. Una de ellas sostenía que los epilépticos estaban poseídos por espíritus o demonios. La Biblia (libro de Marcos, capítulo 9, versículo 17 a 27) cuenta la forma en que Jesús eliminó los espíritus diabólicos de un hombre que había tenido ataques desde la infancia. Con el correr de los años, y a la luz de nuevos paradigmas, se pensó que la causa de la epilepsia era una producción de flema (uno de los líquidos corporales junto a la sangre, la bilis negra y la roja) en las arterias que desembocaban en la cabeza, lo que provocaba una interrupción del aporte de aire. Galeno pensaba que la flema se formaba en un brazo o una pierna, y de allí se extendía al resto del organismo, explicando de esta manera que las convulsiones pudieran iniciarse en esas partes del cuerpo para generalizarse posteriormente. Se utilizaba el torniquete como tratamiento e incluso se recurría a la amputación. Cuando las crisis no tenían inicio localizado se llevaba a cabo una trepanación para eliminar la flema, que suponían había alcanzado la cabeza.
Posteriormente, con más elementos científicos a disposición, tomó auge la idea que la epilepsia era una enfermedad infecciosa, causada por toxinas; las convulsiones representaban el intento del organismo por liberarse de las sustancias nocivas, del mismo modo que el hipo era el intento del estómago por evacuar el alimento dañino. La enfermedad se consideraba como una maldición, deseable para los peores enemigos. Prueba de ello es que entre las pestes que invocó Martín Lutero para la Iglesia Católica se encontraba la epilepsia. Lo cierto es que hasta fines del siglo pasado no existía absolutamente ninguna forma de tratamiento efectivo contra la epilepsia (2).
Definiciones
La epilepsia es una afección crónica de etiología diversa, caracterizada por crisis recurrentes (convulsivas o no convulsivas) debida a una descarga excesiva de las neuronas cerebrales, asociadas eventualmente con diversas manifestaciones clínicas o paraclínicas (5, 6, 9).
En la última década el estudio de las epilepsias se ha redimensionado en base al reconocimiento y a la definición de los síndromes epilépticos. Un síndrome epiléptico es un trastorno caracterizado por un conjunto de signos y síntomas que habitualmente ocurren juntos, y que incluyen el tipo de crisis, la etiología, la anatomía, los factores precipitantes, la edad de comienzo, la gravedad, la cronicidad, la relación con el ciclo circadiano y, a veces, el pronóstico (6, 7, 9). Este abordaje del fenómeno epiléptico resalta, junto a signos clínicos y hallazgos electroencefalográficos (EEG), el valor de otros exámenes complementarios (Tomografía Computada, Resonancia Magnética Nuclear) destacando de esta forma la investigación etiológica (6, 9).
Tipos de crisis
El individuo que padece epilepsia puede ser clasificado en base a dos criterios (5, 6, 7): a) el tipo de crisis epiléptica que presenta como el acontecimiento primordial de su afección; b) el tipo de epilepsia o síndrome epiléptico, que tiene en cuenta la crisis en un contexto mucho más amplio.
Tomando como criterio definitorio el tipo de crisis y los hallazgos EEG críticos e intercríticos, se reconocen tres grupos diferenciados de crisis (6):
A- las crisis parciales (focales o locales);
B- las crisis generalizadas;
C- las crisis inclasificables por falta de datos.
Las crisis parciales son aquellas en las que, en general, la primera manifestación clínica y EEG indica la activación inicial de un sistema de neuronas limitado a una parte de un hemisferio cerebral (Tabla I). Una crisis parcial, a su vez, se clasifica primariamente sobre la base de la alteración de la conciencia durante el ataque. Cuando la misma no está alterada, la crisis se denomina parcial simple. Cuando sí lo está, se denomina parcial compleja. Se define la «alteración de la conciencia» como la incapacidad para responder normalmente a estímulos exógenos, por estar alteradas la sensibilidad o las capacidades cognitivas (5, 6, 7, 9). Las crisis parciales se originan en áreas corticales concretas con funciones específicas. En las crisis parciales simples la descarga puede permanecer localizada el tiempo suficiente como para observar una signología clínica característica de una determinada región anatómica en particular. Una crisis parcial simple puede evolucionar a una crisis parcial compleja; en este caso se involucran en su área de difusión estructuras correspondientes a las regiones temporal (rinencéfalo y/o sistema límbico) y/o frontal (área prefrontal) (5, 6, 7). La alteración de la conciencia puede ser el primer signo clínico, y en este estado el animal puede manifestar comportamientos anormales (crisis psicomotoras) (7, 9). Las crisis parciales simples generan usualmente compromiso hemisférico unilateral, mientras que las complejas frecuentemente involucran ambos hemisferios cerebrales. Una crisis parcial puede no terminar, sino progresar a una crisis motora generalizada.
Las crisis generalizadas (convulsivas o no convulsivas) son aquellas en las que la primera manifestación clínica indica el compromiso inicial de ambos hemisferios. La conciencia está alterada y puede ser el primer signo clínico presente. Las manifestaciones motoras son bilaterales. Las alteraciones EEG ictales son inicialmente bilaterales y presumiblemente reflejan una descarga neuronal que rápidamente difunde en ambos hemisferios (Tabla I) (5, 6, 7).
La clasificación de las crisis individuales es ampliamente aceptada y constituye una herramienta de trabajo válida, eficaz y práctica. Pero es simplemente una clasificación del signo principal de la epilepsia (la crisis) y, por lo tanto, no aporta datos sustanciales para la comprensión integral del fenómeno epiléptico.
Tabla I: Clasificación de las crisis epilépticas

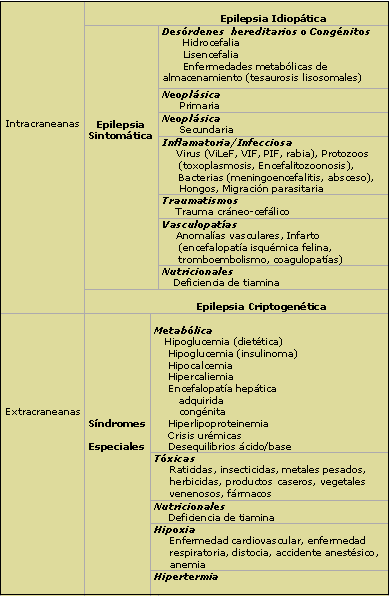
El concepto de síndromes epilépticos es de origen reciente. Casi todas las clasificaciones existentes hasta el momento se han construído sobre la base de una doble dicotomía. La primera es la que existe entre las epilepsias originadas por un trastorno metabólico o estructural, conocido o sospechado del SNC (epilepsias sintomáticas) y las epilepsias en las que no se reconoce una etiología definida, sin otra causa subyacente más que una predisposición genética posible (epilepsias idiopáticas). La segunda dicotomía es la que existe entre epilepsias generalizadas y epilepsias focales o parciales. La última clasificación internacional de epilepsias y síndromes epilépticos (1989) mantiene los cuatro grupos mencionados, pero añade junto a los términos de sintomático e idiopático el término de Epilepsia criptogenética o criptogénica, referido a aquellas epilepsias cuya causa está oculta (la génesis está en una cripta): se presupone sintomática, pero su etiología es desconocida (6, 7, 9) (Tabla II).
Tabla II: Clasificación de Epilepsias y Síndromes Epilépticos

Etiología
La epilepsia idiopática en los gatos no está bien definida. Aunque la prevalencia se estima en aproximadamente 0,5 a 1 % (4), se desconoce la real magnitud de este trastorno y, según algunos autores, la existencia de epilepsia idiopática felina aún no ha sido documentada (11, 15, 16, 18). En general se estima su presencia en aquellos casos en los que las crisis aparecen a comienzos o mediados de la edad adulta, a intervalos regulares y no acompañadas por otras alteraciones neurológicas o sistémicas (15). El tipo más común de crisis en la epilepsia idiopática es la tonicoclónica generalizada (TCG).
Las crisis de ausencias (Pequeño Mal), consideradas como el prototipo de la epilepsia primaria generalizada, son un desorden cerebral típico del Homo sapiens que presenta una fisiopatología característica, un trazado EEG diferencial (punta-onda lenta a 3 ciclos por segundo), una dinámica específica de evolución, y está relacionado a importantes factores tales como estimulación lumínica, hiperventilación, sueño y estímulos del despertar (5, 7). En gatitos de 21 a 30 días de edad se ha logrado inducir experimentalmente un cuadro clínico con patrones clínicos y EEG semejantes a los del pequeño mal, por introducción de óxido de aluminio en los núcleos intralaminares del tálamo y la formación reticular mesencefálica. No se pudo reproducir el cuadro en gatitos de más de 30 días ni implantando el óxido de aluminio en otras áreas cerebrales. Los autores concluyen que ciertas propiedades únicas de las neuronas inmaduras situadas en la formación reticular mesencefálica y en los núcleos intralaminares del tálamo son determinantes para la inducción de este fenómeno (3). Sin embargo, este cuadro no se observa en forma espontánea en los felinos.
La epilepsia sintomática es la forma de presentación más común de los síndromes epilépticos felinos (11, 15, 16). Existe una gran diversidad de posibles causas endo y extracraneanas que puede llevar a una epilepsia (Tabla III). En un estudio realizado sobre una serie de 30 gatos con antecedentes de 2 ó más crisis (11, 12), 24 de ellos (80 %) presentaron enfermedad cerebral estructural (ECE); las etiologías diagnosticadas fueron meningoencefalitis asupurativa (MEA) de origen desconocido (14 casos, confirmada por histopatología en 5 de ellos), encefalopatía isquémica felina (6 casos, confirmado por histopatología en 1 de ellos), meningioma (2 casos), epilepsia postraumática (1 caso) y abscedación cerebral (1 caso). Entre los hallazgos imagenológicos correspondientes a MEA por medio de Resonancia Magnética Nuclear, 6 casos fueron normales, 1mostró defectos parenquimatosos múltiples de etiología desconocida, 5 mostraron hidrocefalia y 3 dilatación quística de un bulbo olfatorio. Entre las causas extracraneanas, 2 de los animales presentaron policitemia vera como causal de su cuadro epiléptico. En los 4 casos restantes no fue factible la obtención del diagnóstico etiológico. En una serie anterior de 61 gatos con enfermedades primarias del SNC (13, 14) las enfermedades de mayor prevalencia fueron las neoplasias, la PIF y la MEA. De acuerdo a nuestros propios hallazgos, la hidrocefalia es un hallazgo presente en casi el 31 % de los síndromes epilépticos felinos (10).
Tabla III: Etiologías de las epilepsias y síndromes epilépticos en felinos
Signos clínicos
El tipo de crisis observado depende del origen anatómico del foco epileptógeno y del grado de difusión de la descarga. Según algunos autores (13, 14, 15) las convulsiones son el signo clínico más común en los síndromes epilépticos felinos y el principal motivo de consulta en la mayoría de los casos. Otros autores (11, 12) han señalado que el 33 % de los gatos con síndromes epilépticos presentan crisis parciales complejas con o sin generalización secundaria, con episodios que incluyen sacudidas faciales unilaterales, actividad motora involuntaria espasmódica de la cabeza y/o los miembros, actividades conductuales que sugieren ciertas formas de alucinación (soplidos injustificados, gruñidos, piloerección, ataque a objetos imaginarios o reales, carreras descontroladas por pánico con choque violentos contra paredes o muebles), y actividades compulsivas (marcha en círculos, automutilación). Los mismos autores señalan que el 20 % de los gatos presentan combinaciones de crisis parciales complejas y crisis generalizadas.
En una serie de 26 gatos con síndrome epiléptico, todos ellos confirmados por medio de EEG, el 80 % (21 animales) presentó crisis parciales simples o complejas con diversas combinaciones de signos clínicos (Tabla IV). Solamente 5 gatos (19 %) presentaron convulsiones; en 3 de ellos las crisis TCG fueron la única manifestación clínica de su enfermedad (10).
Tabla IV: Frecuencia de presentación de signos clínicos observados en una serie de 26 gatos con síndrome epiléptico confirmado por EEG.
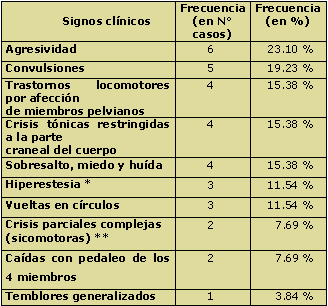
* hiperestesia: manifestada por corrida de cola y/o lamida de flancos con o sin automutilación.
** crisis parcial compleja (sicomotora): conjunto de signos que ocurren en forma simultánea, consistentes en deambulación, vueltas en círculos, ceguera aparente, salivación, lamido del piso, perversión del apetito, soplidos, maullidos y gruñidos, con pérdida de conciencia (7, 9, 10).
Diagnóstico
Ante un animal que presenta crisis cerebrales de cualquier tipo, la identificación de la enfermedad primaria intracraneana o extracraneana es de fundamental importancia. La terapia para crisis cerebrales debidas a una enfermedad primaria requiere de su adecuado manejo, además del control eventual de las convulsiones por medio de medicación antiepiléptica (4, 8, 9, 10, 15, 16, 17).
Es muy importante tener en cuenta que la epilepsia idiopática tiene una bajísima prevalencia en los felinos; su identificación se basa en un diagnóstico de exclusión, sustentado en la reseña, la anamnesis y la ausencia de hallazgos positivos en el resto de la evaluación. Por lo tanto, el manejo diagnóstico de las crisis cerebrales consiste en tratar de identificar cualquier enfermedad primaria (4, 8, 9, 11, 15).
Es muy frecuente que el animal que concurre a la consulta por un síndrome convulsivo sea normal al examen físico y a los análisis complementarios. En este caso, la anamnesis es el elemento más importante con que contamos para la evaluación. Aún cuando el propietario describa la convulsión como generalizada desde el comienzo, preguntas específicas suelen poner en evidencia signos focales previos a la generalización secundaria. Se debe recordar que la existencia de crisis parciales orienta fuertemente el diagnóstico hacia una epilepsia sintomática, relacionada generalmente con enfermedad intracraneana (11, 15). La anamnesis, finalmente, puede proporcionar evidencias de un trastorno previo o actual, responsable del cuadro convulsivo. Se debe indagar acerca de enfermedades anteriores, vacunaciones, posibilidad de intoxicación o traumatismos cráneo-cefálicos. Las convulsiones de origen traumático se producen cuando existe lesión encefálica que produzca pérdida de conciencia, y la epilepsia post traumática puede aparecer en forma tardía, hasta 2 años luego del incidente (8, 9).
El examen físico y neurológico nunca debe dejarse de lado en un paciente convulsivo, pues la exploración física proporciona información de gran interés. Muchas enfermedades primarias de tipo metabólico, infeccioso o neoplásico se pueden detectar por medio del examen físico. El mismo debe incluir sistemáticamente la evaluación del fondo del ojo.
El examen neurológico debe abarcar la evaluación de la conducta, de la locomoción, de las reacciones posturales, de todos los reflejos y de los nervios craneanos. Si bien la evaluación inmediata post ictal puede ser útil, siempre debe ser repetida en el período interictal (4, 8, 9). Los trastornos post ictales consecutivos a cualquier convulsión (ceguera temporal, depresión, ataxia) pueden tener una duración variable, que va de minutos a horas. Luego de un estado de mal, el período de alteración post ictal puede durar varios días, sin que ello constituya un trastorno irreversible.
La presencia de deficiencias neurológicas asimétricas (marcha circular, hemiparesia, ceguera unilateral, alteraciones sensitivas faciales unilaterales, etc…) en el período post ictal sugieren la presencia de una lesión intracraneana focal, como en el caso de trastornos inflamatorios, vasculares o neoplásicos. Los déficits generalizados indican generalmente un trastorno intracraneano difuso o bien un problema extracraneano (4, 8, 9, 15, 16, 17).
El hemograma, bioquímica sanguínea y análisis de orina están indicados para detectar fundamentalmente trastornos de tipo metabólico. Cualquier alteración en los órganos claves de la economía (insuficiencia renal, insuficiencia hepática, anastomosis porto-cava) o en glándulas endócrinas (hipotiroidismo, insulinoma, etc…) puede causar alteraciones electrolíticas (hipocalcemia, hiperkalemia), alteraciones en el metabolismo de los carbohidratos (hipoglucemia) o de los lípidos (hipercolesterolemia, hiperlipidemia), o acumulación de metabolitos o productos tóxicos (amoníaco, mercaptano, indoles, ácidos grasos de cadena corta, aminas biógenas) que se manifiestan clínicamente con crisis cerebrales. Considerando todos estos trastornos que potencialmente pueden causar crisis cerebrales, resulta obvia la importancia del hemograma completo y el perfil bioquímico sérico ante un síndrome convulsivo. La bioquímica mínima y básica debería incluir glucemia, uremia, creatinemia, GPT (ALT), colesterolemia, FAS y CPK. Cuando existe evidencia de deficiencia neurológica multifocal se indican testeos serológicos para ViLeF, VIF, PIF y toxoplasmosis, teniendo en cuenta los alcances y las limitaciones de estas pruebas (8, 9, 15, 17). A partir de esta base de datos mínima pueden pedirse pruebas adicionales para ampliar el protocolo diagnóstico.
El análisis de LCR puede aportar datos al diagnóstico, aunque en general la información que brinda es inespecífica (11, 12). El EEG es sumamente útil por sus características de no invasivo, económico y repetible a voluntad (1, 8, 9, 19). Permite documentar el origen epiléptico de ciertos trastornos conductuales como ciertos tipos de agresividad o de automutilación, que tienen su asiento anatómico en el sistema límbico o en la corteza somatosensorial. Además tienen una alta sensibilidad para la detección de epilepsias sintomáticas producidas por hidrocefalia, neoplasias o alteraciones estructurales (8, 9). Pero, sin lugar a dudas, son los medios de diagnóstico por imágenes (particularmente la Resonancia Magnética) los que contribuyen a la definición del diagnóstico definitivo (10, 11, 15).
Tratamiento
El éxito o el fracaso del tratamiento de los desórdenes convulsivos se basa en el correcto diagnóstico del síndrome epiléptico, en cuanto a su naturaleza idiopática, sintomática o criptogenética (4, 8, 9, 10, 15). La mejor forma de terapia consiste en la eliminación o la corrección del factor causal, si lo hubiera. Otro aspecto a tener en cuenta ante una epilepsia sintomática es el grado de lesión cerebral residual y/o preexistente, que puede perdurar aunque se elimine la causa que le dio origen. El pronóstico, por lo tanto, dependerá de la capacidad del veterinario para determinar y tratar la anormalidad primaria (15).
Cuando se trate de una epilepsia idiopática o de una enfermedad no progresiva o inactiva, la terapia consiste en la administración de anticonvulsivantes. El fenobarbital es considerado como la droga de elección en los felinos, al igual que en los caninos (4, 8, 9, 15, 18). La dosis inicial es de 1-2 mg/kg cada 8-12 horas vía oral. Para alcanzar un nivel terapéutico en sangre deben pasar al menos 7 a 10 días; este período es necesario para cada ajuste de dosis. En este tiempo, aún sin alcanzar niveles terapéuticos, se observan los efectos colaterales (sedación, ataxia, polifagia, poliuria, polidipsia). Luego del período de acumulación, el animal se acostumbra y deja de presentar ataxia y sedación. Persisten los demás efectos, principalmente la polifagia.
Si el animal en tratamiento padece crisis seriadas o con una frecuencia muy alta que impide la espera a la acumulación del fenobarbital, se puede optar por acumular el fármaco en forma rápida, o su combinación con un anticonvulsivante de acción inmediata como, por ejemplo, una benzodiazepina. La acumulación rápida se realiza por vía EV, a partir de la siguiente fórmula (8, 9):
![]()
El uso de fenobarbital produce inducción enzimática hepática, por lo que los niveles séricos de fenobarbital deben ser monitoreados en forma periódica. La dosis debe ajustarse en base al análisis del suero colectado inmediatamente antes (aproximadamente una hora) de la siguiente dosis (4, 8, 9). La concentración sérica recomendada es de 15 a 45 mg/ml, aunque en los gatos que no están libres de convulsiones conviene mantener la concentración entre 30 y 40 mg/ml durante 2 meses, tiempo en el cual podrá ser valorado el efecto del fenobarbital (4, 8, 9, 15, 18).
Una vez realizado el dosaje de fenobarbital, la dosis nueva puede calcularse por medio de la siguiente fórmula (8, 9):
![]()
La dosis de fenobarbital se puede incrementar paulatinamente hasta un máximo de 10 mg/kg antes de considerar a un individuo refractario al tratamiento (15, 18). Cuando las concentraciones séricas superan los 45 mg/ml se empiezan a observar los efectos indeseables del fármaco, fundamentalmente ataxia y sedación.
Todos los valores mencionados deben servir como guía, y para cada animal debe privar el criterio clínico; algunos gatos pueden manejarse bien con concentraciones séricas por debajo del rango recomendado y otros, por el contrario, pueden sufrir efectos colaterales con concentraciones inferiores al rango mencionado.
Los gatos en tratamiento con fenobarbital deben ser controlados aproximadamente cada 6 meses mediante un hemograma completo, bioquímica sanguínea y determinación del nivel sérico. En los animales que han recibido tratamiento prolongado se observa elevación moderada de los niveles de FAS y GPT (ALT), sin que exista disfunción hepática severa. No se ha informado sobre hepatotoxicidad en el gato (18).
El diazepam se agrega al tratamiento en individuos refractarios y, en ocasiones, puede utilizarse como droga primaria (15, 18). A diferencia de lo que sucede en caninos, los gatos no parecen desarrollar tolerancia a los efectos anticonvulsivantes de esta droga (18). La dosis inicial es de 2-5 mg/gato cada 8 hs, vía oral.
En los casos refractarios más complicados puede utilizarse la primidona. Su metabolismo es distinto en el perro que en el gato, en el que produce niveles de ácido feniletilmalónico (PEMA) superiores a los del fenobarbital. La dosis es de 12 mg/kg cada 8 hs, o bien 20 mg/kg cada 12 hs (15, 18).
Respecto a otros fármacos antiepilépticos, se dispone de escasa información respecto al empleo en gatos como para poder utilizarlos en forma rutinaria.
Bibliografía
1. Electrophysiologic methods of evaluating epilepsy. Seminars in neurology. Vol.10, Nº4, 339-348, 1990.
2. Gram, L, Dam, M. Epilepsia. Ed. Panamericana, Buenos Aires, Argentina, 1995.
3. Guerrero-Figueroa, R; Barros, A; de Balbian Verster, F; Heath, RG. Experimental «Petit Mal» in Kittens. Archives of Neurology, 9:297-306, 1963
4. Le Couteur, R. Convulsiones. XXIII Congreso de la Asociación Mundial de Medicina Veterinaria de Pequeños Animales. Resúmenes, Tomo II, pp.445-449,1998.
5. Niedermayer, E. Epileptic Seizure Disorders. In «Electroencephalography», pp. 461-564. Edit by Niedermayer, E.; Lopes da Silva, F. William y Wilkins. Third edition. 1993.
6. Nieto Barrera, Manuel, Pita Calandre, Elena. Epilepsias y síndromes epilépticos en el niño. Universidad de Granada. 1993.
7. Pellegrino, F. Epilepsia y Síndromes Epilépticos II. Clasificación de las crisis epilépticas, de las Epilepsias y de los Síndromes Epilépticos.Selecciones Veterinarias. Volumen 7, Nº 5, 1999, pp 494-505
8. Pellegrino, F. Epilepsia y Síndromes Epilépticos III. Diagnóstico, Pronóstico y Tratamiento de la Epilepsia y los Síndromes Epilépticos. Selecciones Veterinarias. Volumen 7, Nº 6, 1999, pp 686-704
9. Pellegrino, F. Epilepsia y Síndromes Epilépticos. En Pellegrino, F., Suraniti, A., Garibaldi, L. (eds) «Síndromes neurológicos en perros y gatos». Buenos Aires, Ed. Intermédica, 2001, pp 207-210
10. Pellegrino, F. Aspectos clínicos de los síndromes epilépticos en felinos (enviado), 2001
11. Quesnel, DA; Parent, JM; McDonell, W. Clinical management and outcome of cats with seizure disorders: 30 cases (1991-1993). J Am Vet Med Assoc 210:72-77, 1997.
12. Quesnel, DA; Parent, JM; McDonell, W. et al.Diagnostic evaluation of cats with seizure disorders: 30 cases (1991-1993). J Am Vet Med Assoc 210:65-71, 1997.
13. Rand, JS; Parent, J; Percy, D, et al. Clinical, cerebrospinal fluid and histologic data from 27 cats with primary inflammatory central nervous system disease. Can Vet J 35:103-110, 1994
14. Rand, JS; Parent, J; Percy, D, et al. Clinical, cerebrospinal fluid and histologic data from 34 cats with primary non-inflammatory central nervous system disease. Can Vet J 35:174-181, 1994
15. Russo, ME. Convulsiones. En «Consultas en Medicina Interna Felina». Ed. por August, JR. Ed. Intermédica, Bs. As., Argentina, 1993. Págs. 551-555
16. Shell, L. Convulsiones: aproximación al diagnóstico. Selecciones Veterinarias, Vol. 5, Nº1, pp.28-37, 1997.
17. Shell, L. Convulsiones: fundamentos y diagnosis diferencial. Selecciones Veterinarias, Vol.5, Nº2, pp. 128-135,1997.
18. Shell, L. Terapia anticonvulsiva. Selecciones Veterinarias, Vol. 4, Nº4, pp.278-282, 1996.
19. Thomson, A., Perassolo, M., Turner, M. Guía para el estudio de las Epilepsias. Diagnóstico en Neurociencias. 35-38, Set. 1997.
Autor:
Dr. Fernando Pellegrino M.V. (*): Doctor de la UBA. Profesor Adjunto Departamento Fisiología Ciencias Básicas de la Facultad de Ciencias Veterinarias UBA. Argentina.
FUENTE: Asociación Argentina de Medicina Felina, AAMeFe. www.aamefe.org